Сепсис – тяжелое состояние, которое вызывается попаданием в кровь и другие ткани организма микроорганизмов и продуктов их жизнедеятельности (токсинов).
Отличительной особенностью этой патологии является то, что воспалительный процесс протекает не локально, а во всем организме и характеризуется тяжелым прогрессирующим течением.
Обычно сепсис является осложнением тяжелых инфекционных процессов (в том числе – артритов) или травм, сопровождающихся инфицированием.
Содержание страницы
Течение сепсиса
В зависимости от скорости прогрессирования симптомов заболевания, различают следующие варианты течения сепсиса:
- молниеносное (все проявления развиваются в течение 1-2 суток);
- острое (состояние прогрессирует 5-7 дней);
- подострое (длится до 3-4 месяцев);
- рецидивирующее (протекает в виде обострений и ремиссий, длится до 6 месяцев);
- хроническое (до года и более).
 Молниеносные формы чаще наблюдаются у детей. У ослабленных и пожилых пациентов патология нередко протекает подостро или хронически.
Молниеносные формы чаще наблюдаются у детей. У ослабленных и пожилых пациентов патология нередко протекает подостро или хронически.
В последнее время все чаще встречаются атипичные «стертые» формы сепсиса, которые могут протекать без выраженного повышения температуры и с неяркой симптоматикой. Это связано как с дефектами иммунитета, так и с изменением патогенных свойств микроорганизмов в результате повсеместного использования антибактериальных препаратов.
Виды сепсиса
Традиционно выделяют следующие виды сепсиса:
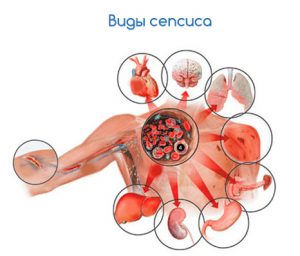
- септицемия (сопровождается возникновением очагов инфекции в различных органах и тканях);
- септикопиемия (наличие возбудителей инфекции и их токсинов в крови больного, при отсутствии очагов воспаления в органах).
Но такое деление заболевания достаточно условно. Обычно те и другие проявления в той или иной степени сочетаются.
Этиология и патогенез сепсиса
 Возбудителями сепсиса являются патогенные и условно-патогенные микроорганизмы – стрептококки, стафилококки, реже – пневмококк, кишечная палочка, менингококк, сальмонелла, энтерококк, синегнойная палочка и другие. В редких случаях, у ослабленных пациентов в условиях иммунодефицита, сходные с сепсисом состояния могут вызываться грибковой инфекцией, вирусами, простейшими.
Возбудителями сепсиса являются патогенные и условно-патогенные микроорганизмы – стрептококки, стафилококки, реже – пневмококк, кишечная палочка, менингококк, сальмонелла, энтерококк, синегнойная палочка и другие. В редких случаях, у ослабленных пациентов в условиях иммунодефицита, сходные с сепсисом состояния могут вызываться грибковой инфекцией, вирусами, простейшими.
Основными факторами риска возникновения сепсиса являются:
- иммунодефицитные состояния (как врожденные, так и приобретенные на фоне тяжелой сопутствующей патологии, применения гормональной терапии или химиопрепаратов);
- наличие тяжелых заболеваний (сахарный диабет, алкоголизм, системные заболевания соединительной ткани, новообразования и другие);
- наличие травм и хирургические вмешательства (особенно, сопровождающиеся большой площадью раневой поверхности, кровопотерей, длительной иммобилизацией);
- недостаточность питания (гипотрофия, кахексия).
 В зависимости от ворот инфекции (места, через которое она проникла) различают: черезкожный, акушерско-гинекологический, сепсис вследствие хирургических вмешательств и диагностических манипуляций и другие виды сепсиса.
В зависимости от ворот инфекции (места, через которое она проникла) различают: черезкожный, акушерско-гинекологический, сепсис вследствие хирургических вмешательств и диагностических манипуляций и другие виды сепсиса.
Источником воспаления является очаг острой или хронической инфекции в организме. Это может быть инфекционный артрит, сопровождающийся возникновением других осложнений (флегмона, остеомиелит) или без них. К сепсису также могут приводить тяжелые заболевания дыхательной (пневмония, плеврит) или нервной системы (менингит, энцефалит), желудочно-кишечного тракта (болезнь Крона, неспецифический язвенный колит), заболевания кожи (пиодермии, обширные раневые поверхности после ожогов) и другая патология.
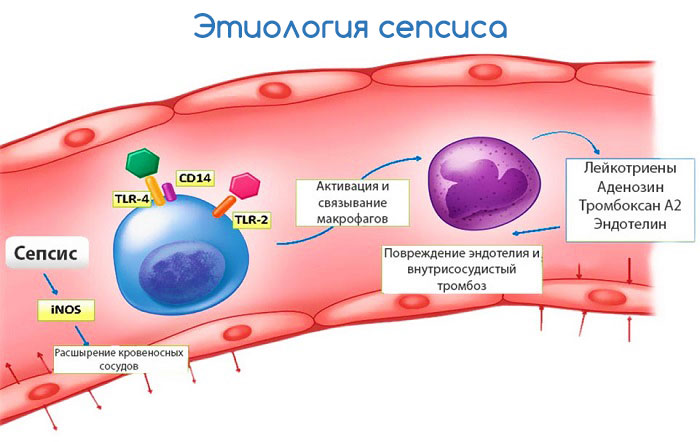
Патогенез сепсиса связан с массивным проникновением микроорганизмов в кровь или лимфатические системы из очага воспаления. Затем возбудитель инфекции разносится по всему организму с током крови и лимфы, оседает в различных органах, вызывая образование вторичных очагов воспаления в них. С такой массивной инфекционной атакой организм не может адекватно справиться, и состояние прогрессивно ухудшается.
Если вторичные очаги воспаления крупные и их можно выявить клинически, то говорят о септицемии. Если видимых мест локализации инфекции не обнаруживается, при наличии симптомов сепсиса и нахождении возбудителя в крови, то говорят о септикопиемии. Симптомы при этих формах могут не сильно различаться, но в случае септицемии могут понадобиться дополнительные хирургические методы лечения (вскрытие очага инфекции и его санация).
В тяжелых случаях сепсис приводит к нарушению свертываемости крови (ДВС-синдрому), может развиваться шоковое состояние (инфекционно-токсический шок), полиорганная недостаточность.
Симптомы сепсиса
Если инфекция попадает в организм извне, то инкубационный период (время от момента проникновения возбудителя до появления клинических симптомов) длится от нескольких часов до нескольких дней. Если возбудитель перенесен из другого очага в организме, то длительность инкубационного периода определить сложно.
Симптомы сепсиса могут различаться. Для него всегда характерно наличие интоксикации, а другие проявления могут различаться в зависимости от места расположения первичного и вторичных очагов инфекции. К проявлениям этой патологии будут относиться:
- интоксикация, обуславливающая тяжелое общее состояние: высокая лихорадка (чаще держится постоянная температура, но бывают и кратковременные эпизоды снижения), выраженный озноб, нарушение сознания, головные, суставные и мышечные боли, учащенное дыхание и сердцебиение (одышка и тахикардия), могут быть тошнота и рвота, нарушения стула, обезвоживание, кожа становится бледной, с землистым оттенком;
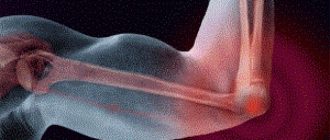
- проявления гнойного артрита (или другой инфекционной патологии, которая привела к возникновению сепсиса): отек, боль и ограничение движений в суставе;
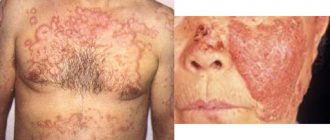
- при образовании очагов гнойного воспаления в органах появляется характерная симптоматика, в зависимости от их локализации (например, появление очаговых неврологических симптомов бывает при поражении головного мозга) – формируются артриты, миозиты, остеомиелит, конъюнктивит, плеврит, менингит и другая тяжелая патология, может быть гнойничковая сыпь на коже;
- в наиболее тяжелых случаях – симптомы полиорганной недостаточности, нарушение свертывания крови (ДВС-синдром) и другие изменения, характеризующие наиболее тяжелое проявление данной патологии – инфекционно-токсический шок.
Подострые, рецидивирующие и хронические формы сепсиса прогрессируют постепенно. Они вначале могут проявлять себя в виде кратковременных беспричинных подъемов температуры до высоких цифр, волнообразного течения или стойкой длительной лихорадки. Постепенно присоединяются и другие симптомы.
Диагностика сепсиса
Диагноз бывает затруднен из-за наличия проявлений другого инфекционного заболевания (например, гнойного артрита), имеющего сходные симптомы. Однако при наличии сепсиса они обычно более резко выражены.
Помимо осмотра, используются методы лабораторной и инструментальной диагностики.
В лабораторных анализах могут выявляться:
- в общем анализе крови: повышение количества лейкоцитов и «сдвиг формулы крови влево» (но в тяжелых случаях их количество может снижаться), анемия (за счет разрушения эритроцитов и угнетения кроветворения), ускорение СОЭ;
- в биохимическом анализе крови: может быть повышение билирубина и остаточного азота (за счет нарушения функции печени и почек), повышение С-реактивного белка, сдвиги в протеинограмме (снижение общего белка, особенно за счет альбумина, повышение уровня α- и γ-глобулинов), электролитные нарушения (снижение кальция, хлоридов и других микроэлементов);
- коагулограмма: снижение свертываемости крови и протромбинового индекса;
- анализ мочи: могут появляться белок, лейкоциты, эритроциты, повышение мочевины и мочевой кислоты, снижение хлоридов, при появлении почечной недостаточности возможно снижение суточного объема мочи.
 Инструментальные методы диагностики носят вспомогательный и симптоматический характер. Например, для исключения артрита проводится рентгенография, для выявления менингита – пункция спинномозговой жидкости, гнойные очаги в различных органах можно определить с помощью рентгенографии, ультразвукового исследования, магнитно-резонансной томографии.
Инструментальные методы диагностики носят вспомогательный и симптоматический характер. Например, для исключения артрита проводится рентгенография, для выявления менингита – пункция спинномозговой жидкости, гнойные очаги в различных органах можно определить с помощью рентгенографии, ультразвукового исследования, магнитно-резонансной томографии.
Но основным методом для постановки диагноза сепсиса должно быть обнаружение патогенных микроорганизмов в крови (проводится бактериологический анализ – посев крови на питательные среды). Как правило, исследование повторяют неоднократно, так как возможно кратковременное нахождение микроорганизмов в крови и при отсутствии сепсиса. Часто встречаются и отрицательные анализы при наличии возбудителя в крови, что бывает на фоне антибактериальной терапии.
Лечение, профилактика и прогноз сепсиса
Терапия всегда проводится в стационаре. Обычно – в отделении реанимации.
Лечение включает:
- Массивную антибактериальную терапию, направленную на борьбу с инфекцией.
- Симптоматическое лечение: инфузионная терапия, коррекция водно-электролитных нарушений, детоксикация, обезболивающие и гормональные препараты, кислородотерапия, иммуномодуляторы, витаминные препараты и другие методы.
- Хирургическое лечение сопутствующего инфекционного артрита и других его осложнений (флегмон, остеомиелита, затеков), гнойных очагов сепсиса.
- При улучшении состояния постепенно переходят к другим методам лечения: диетическое питание для больных с инфекционными заболеваниями на стадии выздоровления, физиотерапевтические процедуры и лечебная физкультура – в зависимости от характера очагов инфекции и сопутствующей патологии.
Профилактика и прогноз сепсиса
Прогноз заболевания часто бывает неутешительным. Фактически, это терминальное состояние. Сепсис отличает тяжелое течение, прогрессирующее ухудшение и развитие шока и полиорганной недостаточности. Большую роль играет фон, на котором возникла данная патология. Особенно тяжело она протекает у ослабленных пациентов с дефектами иммунитета.
Профилактикой является своевременное и полноценное лечение очагов инфекции в организме.