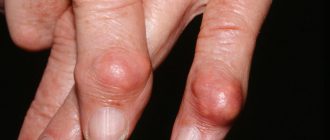
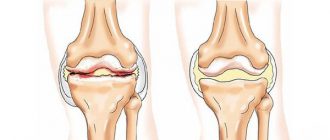
За последнее время, как в России, так и за рубежом, существенно выросла доля ревматологических недомоганий. Внимание врачей все больше привлекает заметно помолодевший хондрокальциноз коленного сустава. В научной литературе процесс накопления кристаллов пирофосфата кальция чаще встречается под названиями «пирофосфатная артропатия» и «псевдоподагра», которые намного точнее описывают симптоматику недуга.
Содержание страницы
Классификация хондрокальциноза
Хондрокальциноз по МКБ-10 относят к группе микрокристаллических артропатий неинфекционного характера и включают в раздел М 10. Распространенность патологии до конца не известна, поскольку множество случаев остаются без внимания.
В зависимости от причин, пирофосфатную артропатию подразделяют на три основные группы:
- Спорадическую (идиопатическую). Заболевание неясной этиологии, встречается у подавляющего большинства пациентов.
- Семейную. Форма имеет наследственный характер, диагностируется на основании анамнеза.
- Вторичную. Развивается на фоне некоторых патологий, связанных с нарушением обмена веществ.
Первые две разновидности хондрокальциноза плохо поддаются терапии. Возможно лишь симптоматическое лечение, направленное на облегчение состояния пациента — нельзя победить болезнь, не зная ее причин.
Генетическая разновидность артропатии характерна для ограниченных территорий. Встречается в некоторых областях Словакии, Франции, Германии, Голландии. Развивается на совершенно здоровых хрящах.
Примерно в 12% случаев недуг носит вторичный характер и может сочетаться с подагрой.
Клинические признаки
По клиническим признакам хондрокальциноз делят на:
- бессимптомный (латентный);
- псевдоподагру;
- псевдоартроз;
- псевдоревматоидный артрит.
Существуют и другие, менее распространенные клинические формы заболевания. Например, деформация одного крупного сустава, чаще коленного или поражение передних отрезков ребер.
Этиология заболевания
Причины хондрокальциноза до сих пор не установлены. Принято считать, что основную роль в развитии кальциноза играет нарушение метаболизма пирофосфатазы — фермента, непосредственно участвующего в расщеплении пирофосфата, а также наследственные аномалии структуры хряща.
Нередко соли фосфорнокислого кальция начинают откладываться уже после 40–45 лет. С возрастом процесс лишь нарастает, составляя 15% у пациентов 65–70 лет и достигая 45% у лиц старше 75 лет.
Механизм возникновения и развития
Принцип формирования хондрокальциноза довольно сложный. Объектом для депонирования кристаллогидрата становятся, в первую очередь, гиалиновое или волокнистое покрытие хряща либо периартикулярные ткани при относительно нормальной концентрации вещества в других структурах организма.
Пирофосфат образуется в результате синтеза сложных белков в клетках хрящевой ткани и в нормальном состоянии быстро поглощается пирофосфатазой. Предполагается, что при развитии известковой дистрофии либо активизируется появление фосфорнокислого кальция, либо ухудшается его расщепление. Из непеработанного вещества формируются кристаллы, которые и откладываются в синовии или на менисках.
Кроме того, существует предположение, что ингибиторами пирофосфатазы могут стать железо и медь, если их количество в организме превышает норму. Данные вещества и выступают в роли ядра кальцификатов.
Острый воспалительный процесс при хондрокальцинозе обусловлен вскрытием кальциевых депозитов и выходом кристаллов в синовий. Этому способствуют патологические процессы в организме или воздействие внешних факторов.
Кто находится в группе риска
Хондрокальциноз нередко развивается у больных с фиброзно-кистозным оститом, нарушением обмена железа, дефицитом магния и фосфатов в сыворотке крови, гепатолентикулярной дегенерацией. Эти недомогания вызывают расстройство обмена Ca и создают благоприятные условия для его кристаллизации в области суставов.
Недуг одинаково часто поражает мужчин и женщин, причем у молодых людей становится следствием генетических отклонений, а у пожилых — результатом сопутствующих болезней и дистрофических изменений в тканях хряща.
Спровоцировать хондрокальциноз могут следующие патологические состояния:
- сахарный диабет;
- длительный прием мочегонных препаратов;
- камни в почках;
- переливание цитратной крови;
- острая инфекция;
- заболевания щитовидной железы;
- тяжелые соматические патологии (инфаркт миокарда, инсульт).
В группу риска попадают и люди, перенесшие различные травмы сочленений либо оперативные вмешательства на них, а также имеющие родственников с подобным заболеванием.
Характерные симптомы
Хондрокальциноз чаще всего обнаруживается в коленных, локтевых, тазобедренных и лучезапястных суставах. Могут поражаться грудино-ключичные и височно-нижнечелюстные соединения.
Симптоматика кальциноза не специфична и часто напоминает признаки других суставных патологий. Однако основу недуга всегда составляет микрокристаллический артрит, которому присущи воспаление, приступообразность и повторение рецидивов с самопроизвольным разрешением.
Эти симптомы в той или иной степени свойственны всем разновидностям хондрокальциноза.
Объединим формы заболевания и типичные для каждой из них проявления в таблицу.
| Тип болезни | Клиническая картина |
| Латентный | Отложения солей пирофосфата кальция не сопровождается сколько-нибудь выраженной симптоматикой. Даже при существенном накоплении кристаллов, видимых на рентгене, болезнь протекает совершенно незаметно. |
| Псевдоподагра | Проявляется яркой приступообразностью, внезапностью начала и мучительными болями, напоминающими классическую подагру. Более чем в 50% поражает коленный сустав. Во время атаки может осложняться общее самочувствие, повышаться температура. В области сочленения наблюдается отек и покраснение кожи, ухудшение подвижности. |
| Псевдоартроз | Этот вариант недуга характеризуется синхронным поражением нескольких сочленений верхних и нижних конечностей. На фоне постоянной боли развиваются кратковременные атаки по типу псевдоподагры, появляются небольшие контрактуры, нарушается подвижность. |
| Псевдоревматический артрит | Возникает примерно у 5% пациентов. При этом наблюдается выраженная приступообразность, множественное поражение сочленений, утренняя скованность, боль и отек, ограничение подвижности. |
| Деструктивная форма | Чаще захватывает позвоночник и коленные суставы. Проявляется серьезными изменениями в ткани хряща. Мениски разволокнены, могут быть покрыты крупинками пирофосфата, местами сливающимися в сплошную массу. Гиалиновый покров слоится, в эрозиях и трещинах. На рентгене выявляются участки оголенной кости. |
Приведенные выше симптомы не всегда являются достоверным признаком хондрокальциноза. Подобная клиническая картина наблюдается и при других ревматологических нарушениях.
Как проводится диагностика заболевания
Пирофосфатную артропатию следует заподозрить в случае приступообразного течения артрита суставов у лиц старше 60 лет. Но поскольку симптоматика хондрокальциноза сходна с признаками других суставных нарушений, решающая роль отводится дополнительным методам исследования.
Для дифференциации недуга назначают:
- рентген;
- поляризационная микроскопия;
- анализ крови;
- МРТ и КТ;
- ультразвуковую эхографию;
- артроцентез.
При подозрении на пирофосфатную артропатию в первую очередь назначают рентген коленей (мениски) и лучезапястных сочленений, поскольку они кальцифицируются чаще всего.
Диагноз «хондрокальциноз» считается подтвержденным при обнаружении кристаллов пирофосфата в синовии. Для исключения вторичного характера поражения назначают тест на содержание фосфора, магния и кальция в крови.
Отличие подагры от псевдоподагры
Как следует из названия, заболевания очень похожи и имеют сходную симптоматику. Для облегчения дифференциации были созданы специальные критерии, помогающие отличить хондрокальциноз от истинной подагры. Приведем их в таблице.
| Основные клинические признаки | Подагра | Псевдоподагра |
| Причины и провоцирующие факторы | Неправильное питание, спиртное, стресс. | Не установлены. |
| Наличие гиперурикемии | Да | Нет |
| Преимущественное поражение суставов | Большой палец свода стопы | Коленный сустав |
| Характер изменений в сочленении | Присутствуют эрозии и изъявления, «синдром пробойника». Кальцификатов нет. | Отмечается обызвествление тканей хряща и периартикулярных структур. Присутствуют дегенеративные разрушения. |
| Кристаллы | Моноураты натрия в форме кристаллов-игл. | Пирофосфат кальция в виде палочкообразных структур. |
| Поражение внутренних органов | Почки и мочевыделительная система. | Нет |
| Пол | 95% мужчины. | Мужчины/женщины в пропорции 4:1. |
| Сезонность | Нет | Недуг обостряется весной. |
В отличие от настоящей подагры, первая атака при хондрокальцинозе регистрируется ближе к 60 годам. Исключение составляет семейная форма заболевания.
Методы традиционного лечения
Специфической терапии недуга не существует. Острый приступ локализуют эвакуацией синовия, внутрисуставным введением гормональных препаратов и приемом НПВС в средних и максимальных дозировках.
Среди комбинированных лекарств хорошо показал себя Амбене — медикамент, сочетающий мощь дексаметазона и активность фенилбутазона. Препарат позволяет быстро и эффективно купировать боль, снимает отек и восстанавливает трофику тканей.
При наличии противопоказаний к применению НПВС или затяжном характере приступа назначают внутрисуставные инъекции Преднизолона, Бетаметазона, Триамцинолона или Дипропионата. Процедура проводится один раз.
Колхицин как способ борьбы с хондрокальцнозом не получил широкого распространения из-за большого количества побочных явлений и недостаточной эффективности при хондрокальцинозе. Не подтвердилась действенность и препаратов магния, которые одно время использовали для внутрисуставного введения.
Лечение народными средствами
Избавиться от боли и отека во время приступа помогут рецепты нетрадиционной медицины. Для употребления внутрь рекомендуется приготовить отвар из корней лопуха. Чайную ложку измельченного и высушенного сырья кипятят 20 минут в стакане воды, остужают и принимают по 25 мл 3–4 раза в сутки.
Из свежих листьев лопуха можно сделать компресс, приложив их к больному месту нижней стороной и закрепив повязкой. А если из надземной части растения отжать сок и увлажнить в нем салфетку, получится отличная противовоспалительная примочка.
Народные целители при кальцификации суставов рекомендуют включать в схему лечения настои и отвары, приготовленные из корня одуванчика. Он считается природным хондропротектором и хорошо защищает ткани хряща от деформации. Для растительного снадобья понадобится 1 ч. л. сухого сырья и 250 мл воды. Смесь проваривают на тихом огне 5 минут, настаивают и принимают по 100 мл дважды в сутки.
Не менее полезной при хондрокальцинозе является лапчатка, из надземной части которой можно делать настой и пить его как обычный чай.
Профилактика заболевания
Специальных мер предупреждения хондрокальциноза не существует. Людям, находящимся в группе риска, важно следить за самочувствием, правильно питаться, отказаться от алкоголя и курения, больше двигаться. Рекомендуется употреблять витамин Д, можно в форме пищевых добавок.
Если проблемы с суставами уже существуют, их следует держать под контролем и регулярно проходить медицинский осмотр.
Ответы на вопросы
Сколько длится обострение при хондрокальцинозе?
Подобно уратной болезни, пирофосфатная артропатия проявляется приступами острого артрита, при этом выраженность болей всегда меньше, а продолжительность атаки больше.
Мучительная симптоматика может держаться от 2 недель до полутора месяцев, а потом в одночасье проходить. В межприступный период пациента беспокоят небольшие боли и припухлость сочленения. Со временем частота обострений увеличивается, они становятся дольше и мучительнее, в патологический процесс втягиваются все новые суставы.
Как правильно питаться при хондрокальцинозе?
Диета при этой болезни должна быть не только полноценной, но и лечебной. Из рациона следует исключить все продукты, содержащие кальций и фосфор:
- молоко и изделия из него — сыр, творог, сметану, кефир, йогурт;
- рыбу, мясо.
Рекомендуется ограничить потребление острых и копченых блюд, специй, сладостей, сдобной выпечки, алкоголя, дрожжевого теста, какао и шоколада.
Больному следует увеличить долю магния в пище. При нормальном соотношении кальция и магния кальцификаты быстро растворяются и выводятся организма, начинается активное усвоение Ca костями.
К продуктам с повышенным содержанием кальция относят: овсянку, пшено, горох, фасоль, гречку, различные орехи и семечки, морскую капусту.
Каков прогноз хондрокальциноза?
Исход каждого отдельного приступа можно назвать благоприятным, Но при долгосрочном течении болезни могут появиться проблемы с подвижностью сустава. Если кальцификация возникает на фоне других патологий, то характер известковой дистрофии будет полностью зависеть от развития основного недуга.
Заключение
Хондрокальциноз представляет собой известный, но недостаточно изученный недуг. Встреча с больным пирофосфатной артропатией требует от доктора глубоких знаний в ревматологии и умения интерпретировать выявляемые во время диагностики симптомы обызвествления. Лечение назначается исходя из принципов безопасности и разумной достаточности.